Исчезновение печеночной тупости. Причины исчезновения печеночной тупости при перкуссии
Первый способ. Метод перкуссии позволяет определить границы, величину и конфигурацию печени. Перкуссией определяют верхнюю и нижнюю границы печени. Различают верхние границы двух видов печеночной тупости: относительной тупости, которая дает представление об истинной верхней границе печени и абсолютной тупости, т.е. верхней границе участка передней поверхности печени, которая непосредственно прилежит к грудной клетке и не прикрыта легкими. На практике ограничиваются определением лишь границ абсолютной тупости печени, так как положение верхней границы относительной тупости печени непостоянно и зависит от размеров и формы грудной клетки, высоты стояния правого купола диафрагмы. Кроме того, верхний край печени очень глубоко скрыт под легкими, и верхнюю границу относительной тупости печени трудно определить. Наконец, почти во всех случаях увеличение печени происходит преимущественно книзу, о чем судят по положению ее нижнего края.
Верхняя граница абсолютной тупости печени. Применяют тихую перкуссию. Перкутируют сверху вниз по вертикальным линиям, как при определении нижних границ правого легкого. Границы находят по контрасту между ясным легочным звуком и тупым от печени. Найденную границу отмечают точками на коже по верхнему краю пальца-плессиметра по каждой вертикальной линии. В норме верхняя граница абсолютной тупости печени располагается по правой окологрудинной линии у верхнего края VI ребра, по правой среднеключичной линии на VI ребре и по правой передней подмышечной линии на VII ребре, т. е. верхняя граница абсолютной тупости печени соответствует положению нижнего края правого легкого. Таким же способом можно установить положение верхней границы печени и сзади, однако обычно ограничиваются определением только по указанным трем линиям.
Определение нижней границы абсолютной тупости печени представляет некоторую трудность из-за близости полых органов (желудок, кишечник), дающих при перкуссии высокий тимпанит, скрадывающий печеночный звук. Учитывая это, следует применять тишайшую перкуссию, а еще лучше, использовать непосредственную перкуссию одним пальцем по методу Образцова. Перкуссию нижней границы абсолютной тупости печени по Образцову-Стражеско начинают в области правой половины живота по правой передней подмышечной линии в горизонтальном положении больного. Палец-плессиметр устанавливают параллельно предполагаемому положению нижнего края печени и на таком отдалении от него, чтобы при нанесении удара слышался тимпанический звук (например, на уровне пупка или ниже). Постепенно передвигая палец-плессиметр вверх, доходят до границы перехода тимпанического звука в абсолютно тупой. В этом месте по каждой вертикальной линии (правая средне-ключичная линия, правая окологрудинная линия, передняя срединная линия), а при значительном увеличении печени и по левой окологрудинной линии делают отметку на коже, но нижнему краю пальца-плессиметра
При определении левой границы абсолютной тупости печени палец-плессиметр устанавливают перпендикулярно краю левой реберной дуги на уровне VIII-IX ребер и перкутируют вправо непосредственно под краем реберной дуги до места перехода тимпанического звука (в области пространства Траубе) в тупой.
В норме нижняя граница абсолютной тупости печени в горизонтальном положении больного с нормостенической формой грудной клетки проходит по правой передней подмышечной линии на Х ребре, по средне-ключичной линии по нижнему краю правой реберной дуги, по правой окологрудинной линии на 2 см ниже нижнего края правой реберной дуги, по передней срединной линии на 3-6 см от нижнего края мечевидного отростка, на границе верхней трети расстояния от основания мечевидного отростка до пупка, слева не заходит на заднюю срединную линию. Положение нижнего края печени и в норме может быть различным в зависимости от формы грудной клетки, конституции человека, но это отражается в основном лишь на уровне его положения по передней срединной линии. Так, при гиперстенической грудной клетке нижний край печени располагается несколько выше указанного уровня, а при астенической грудной клетке ниже, приблизительно на середине расстояния от основания мечевидного отростка до пупка. Смещение нижнего края печени вниз на 1 – 1,5 см отмечается в вертикальном положении больного. При увеличении печени граница расположения ее нижнего края измеряется от края реберной дуги и мечевидного отростка; граница левой доли печени определяется по правой окологрудинной линии вниз от края реберной дуги и влево от этой линии (по ходу реберной дуги).
Полученные данные перкуссии печени позволяют определить высоту и размеры печеночной тупости. Для этого по вертикальным линиям измеряют расстояние между двумя соответствующими точками верхней и нижней границ абсолютной тупости печени. Эта высота в норме по правой передней подмышечной линии равна 10 - 12см, по правой средне-ключичной линии 9-11 см, а по правой окологрудинной 8 -11 см. Сзади определить перкуторную зону тупости печени трудно (она сливается с зоной тупого звука, образуемой толстым слоем мышц поясницы, почками и поджелудочной железой), но иногда удается в виде полосы шириной 4-6см. Это позволяет избежать ошибочно заключения об увеличении печени в тех случаях, когда она опущена и выходит из-под правой реберной дуги, а также несколько повернута вокруг своей оси кпереди, тогда полоса притупленного звука сзади становится уже.
Второй способ (по Курлову). Для оценки размеров печени М.Г.Курлов предложил производить измерение печеночной тупости по трем линиям.
Первое измерение осуществляется по правой средне-ключичной линии . По средне-ключичной линии палец-плессиметр устанавливают параллельно межреберьям, над заведомо легочной тканью, и перкутируют вниз. Место перехода ясного легочного звука в притупленный соответствует верхней границе печени. Отметив границу печени по верхнему краю пальца, палец-плессиметр смещают вниз (до уровня гребня подвздошной кости) и по средне-ключичной линии перкутируют вверх. Место перехода тимпанического перкуторного звука к притупленному соответствует нижней границе печени. Размер печени по этой линии в норме составляет 9-10 см.
В двух последующих измерениях за верхнюю точку печеночной тупости условно принимается место пересечения перпендикуляра, проведенного от верхней границы печени по правой средне-ключичной линии к срединной линии тела.
При определении второго размера печени палец-плессиметр устанавливают на уровне пупка (или ниже) по срединной линии и перкутируют вверх от тимпанита до притупления перкуторного тона. Второй размер печени по Курлову составляет 8-9 см.
Третий размер печени определяется по левой реберной дуге . Палец-плессиметр устанавливается перпендикулярно реберной дуге на уровне VIII-IX ребер и перкутируют вправо непосредственно под краем реберной дуги до места перехода тимпанического звука (в области пространства Траубе) в тупой. У здорового человека этот размер составляет 7-8 см.
Определение перкуторных границ печени и ее размеров имеет диагностическое значение. Систематическое наблюдение за перкуторными границами печени и изменением высоты печеночной тупости позволяет судить об увеличении или уменьшении этого органа в течение заболевания.
Смещение верхней границы вверх чаще связано с:
Внепеченочной патологией - высоким стоянием диафрагмы (асцит, метеоризм), параличом диафрагмы, пневмосклерозом правого легкого.
Печеночной патологией - только при эхинококкозе и раке печени верхняя ее граница может смещаться вверх.
Смещение верхней границы вниз встречается при внепеченочной патологии - низкое стояние диафрагмы (опущение органов брюшной полости), эмфизема легких.
Смещение нижней границе вверх свидетельствует об уменьшении ее размеров (терминальная стадия цирроза печени).
Смещение нижней границы вниз наблюдается, как правило, при увеличении органа в результате различных патологических процессов (гепатит, цирроз, рак, эхинококк, застой крови при сердечной недостаточности и др.).
трудность из-за близости полых органов (желудок, кишечник), дающих при перкуссии высокий тимпанит, скрадывающий печеночный звук. Учитывая это, следует применять тишайшую перкуссию, а еще лучше использовать непосредственную перкуссию одним пальцем по методу Образцова. Перкуссию нижней границы абсолютной тупости печени по Образцову- Стражеско начинают в области правой половины живота по правой передней подмышечной линии в горизонтальном положении больного. Палец-плессиметр устанавливают параллельно предполагаемому положению нижнего края печени и на таком отдалении от него, чтобы при нанесении удара слышался тимпанический звук (например, на уровне пупка или ниже). Постепенно передвигая палец-плессиметр вверх, доходят до границы перехода тимпанического звука в абсолютно тупой. В этом месте по каждой вертикальной линии (правая среднеключичная линия, правая окологрудинная линия, передняя срединная линия), а при значительном увеличении печени и по левой окологрудинной линии делают отметку на коже по нижнему краю пальца-плессиметра.
При определении левой границы абсолютной тупости печени палец-плессиметр устанав-
ливают перпендикулярно краю левой реберной дуги на уровне VIII-IX ребер и перкутируют вправо непосредственно под краем реберной дуги до места перехода тимпанического звука (в области пространства Траубе) в тупой.
В норме нижняя граница абсолютной тупости печени в горизонтальном положении боль-
ного с нормостенической формой грудной клетки проходит по правой передней подмышечной линии на X ребре, по среднеключичной линии по нижнему краю правой реберной дуги, по правой окологрудинной линии на 2 см ниже нижнего края правой реберной дуги, по передней срединной линии на 3-6 см от нижнего края мечевидного отростка (на границе верхней трети расстояния от основания мечевидного отростка до пупка), слева не заходит за левую окологрудинную линию.
Положение нижнего края печени и в норме может быть различным в зависимости от фор-
мы грудной клетки, конституции человека, но это отражается в основном лишь на уровне его положения по передней срединной линии. Так, при гиперстенической грудной клетке нижний край печени располагается несколько выше указанного уровня, а при астенической грудной клетке - ниже, приблизительно на середине расстояния от основания мечевидного отростка до пупка. Смещение нижнего края печени вниз на 1 - 1,5 см отмечается в вертикальном положении больного. При увеличении печени граница расположения ее нижнего края измеряется от края реберной дуги и мечевидного отростка; граница левой доли печени определяется по левой окологрудинной линии вниз от края реберной дуги и влево от этой линии (по ходу реберной дуги).
Полученные данные перкуссии печени позволяют определить высоту и размеры печеноч-
ной тупости. Для этого по вертикальным линиям измеряют расстояние между двумя соответствующими точками верхней и нижней границ абсолютной тупости печени. Эта высота в норме по правой передней подмышечной линии равна 10-12 см, по правой среднеключичной линии - 9-11 см, а по правой окологрудинной - 8-11 см. Сзади определить перкуторно зону тупости печени трудно (она сливается с зоной тупого звука, образуемой толстым слоем мышц поясницы, почками и поджелудочной железой), но иногда удается в виде полосы шириной 4-6 см. Это позволяет избежать ошибочного заключения об увеличении печени в тех случаях, когда она опущена и выходит из-под правой реберной дуги, а также есколько повернута вокруг своей оси кпереди, - тогда полоса притуплённого звука сзади тановится уже.
Перкуссия печени по Курлову. При перкуссии печени по Курлову определяют следующие
три ее размера: первый размер - по правой среднеключичной линии от верхней до нижней раницы абсолютной тупости печени (в норме 9-11 см), второй размер - по передней срединной линии - от условной верхней границы печени, отмеченной на том же уровне, что и верхняя граница печени по правой среднеключичной линии, до нижней (в норме 7-9 см),
третий размер - от условной верхней границы печени по передней срединной линии до границы левой доли печени по краю реберной дуги (в норме 6-8 см).
Определение перкуторных границ печени и ее размеров имеет диагностическое значение.
Однако смещение верхней границы (вверх или вниз) чаще связано с внепеченочными изменениями (высокое или низкое стояние диафрагмы, наличие поддиафрагмального абсцесса, пневмоторакса, экссудативного плеврита). Только при эхинококкозе и раке печени верхняя ее граница может смещаться вверх. Смещение нижней границы печени вверх свидетельствует об уменьшении ее размеров, но может отмечаться также при метеоризме и асците, оттесняющих печень вверх. Смещение нижней границы печени вниз наблюдается, как правило, при увеличении органа в результате различных патологических процессов (гепатит, цирроз, рак, эхинококк, застой крови при сердечной недостаточности и др.), но иногда объясняется низким стоянием диафрагмы. Систематическое наблюдение за перкуторными границами печени и изменением высоты печеночной тупости позволяет судить об увеличении или уменьшении этого органа на фоне течения заболевания.
Желчный пузырь перкугорно обычно не определяется, однако при значительном увеличе-
нии его можно определить с помощью очень тихой перкуссии.
Перкуссию применяют не только для определения размеров печени и желчного пузыря
(топографическая перкуссия), но и для оценки их состояния: перкуссия (осторожная) по поверхности увеличенной печени или над зоной расположения желчного пузыря вызывает болезненные ощущения при воспалительных процессах (гепатит, холецистит, перихолецистит и др.). Поколачивание (succusio) по правой реберной дуге также вызывает боль при заболеваниях печени и желчных путей, особенно при желчнокаменной болезни (симптом Ортнера).
2)Происхождение шумов сердца. При аускультации сердца в ряде случаев, кроме тонов,
выслушиваются звуковые явления, называемые сердечными шумами.
По месту возникновения различают шумы, возникающие внутри самого сердца -
интракардиалъные и вне его - экстракардиалъные. Чаще всего встречаются
интракардиальные шумы.
По причине возникновения шумы делят на органические (могут возникать при
анатомических изменениях в строении клапанов сердца) и функциональные (появляются при нарушении функции неизмененных клапанов).
Функциональные шумы могут наблюдаться при увеличении скорости кровотока или
уменьшении вязкости крови. Если на пути кровотока появляется сужение или резкое расширение кровеносного русла,
возникает турбулентный кровоток, вызывающий колебания, которые воспринимаются как
шум. При отсутствии изменения в ширине просвета кровеносного русла шум может возникать за счет увеличения скорости кровотока, как это наблюдается при тиреотоксикозе, лихорадке, нервном возбуждении. Уменьшение вязкости крови (например, при анемии) способствует увеличению скорости кровотока
и также может послужить причиной возникновения шума. Способствуют появлению функциональных шумов и особенности в строении клапанного аппарата сердца (такие, как аномальное расположение хорд в полостях сердца или их избыточная длина). Эти
изменения, обычно выявляемые с помощью эхокардиографии, не сочетаются с какими-либо другими патологическими признаками, шумы выслушиваются у практически здоровых людей. Наиболее частой причиной возникновения органического шума являются пороки сердца.
3) Эмфизема легких (emphysema pulmonum) представляет собой заболевание, при котором происходят расширение альвеол и разрушение их стенок с последующим повышением воздушности легочной ткани. Различают первичную эмфизему легких, являющуюся самостоятельным заболеванием, и вторичную эмфизему, которая служит осложнением других заболеваний органов дыхания.
Клиническая картина. У больных эмфиземой легких ведущей является жалоба на одышку, возникающую вначале при физической нагрузке, а затем и в покое. Одышка носит экспираторный характер, и больные (особенно с первичной эмфиземой легких) производят выдох при сомкнутых губах, надувая одновременно щеки (≪пыхтят≫). У больных с вторичной эмфиземой легких одышка, как правило, присоединяется к кашлю, существовавшему у таких пациентов в течение многих лет.
При осмотре у таких пациентов выявляются одутловатость лица, цианоз, набухание шейных вен. У больных эмфиземой легких отмечаются бочкообразная форма грудной клетки с расширенными межреберными промежутками, сглаженность и выбухание под- и надключичных ямок, участие вспомогательных дыхательных мышц в акте дыхания. Обнаруживаются уменьшение максимальной дыхательной экскурсии грудной клетки, ослабление голосового дрожания. Перкуторно определяются коробочный звук, ограничение подвижности и опущение нижних краев легких, уменьшение размеров абсолютной тупости сердца. При аускультации выслушивается равномерно ослабленное везикулярное дыхание.
При рентгенологическом исследовании обнаруживают повышение прозрачности легочных полей, ослабление легочного рисунка, низкое расположение и малую подвижность диафрагмы. При исследовании функции внешнего дыхания отмечают уменьшение показателей ЖЕЛ, МВЛ, снижение резервного объема выдоха и увеличение остаточного объема легких. В связи с развивающимися нарушениями газового состава крови (гипоксе-мия, гиперкапния) происходят различные гемодинамические изменения, приводящие к тахикардии, вторичному эритроцитозу, легочной гипертензии.
Течение и осложнения. Эмфизема легких характеризуется медленно прогрессирующим течением. В результате повышения нагрузки на правые отделы сердца и развития в миокарде дистрофических изменений постепенно нарастают симптомы хронической правожелудочковой недостаточности, присоединяются отеки, асцит, увеличение печени.
4)Система регистрации ЭКГ. Широкое распространение получила регистрация ЭКГ в 12 отведениях: в трех стандартных (или классических) отведениях от конечностей, трех
однополюсных усиленных от конечностей и шести грудных. Реже используют специальные
отведения: пищеводные, отведения по Нэбу и др.
Стандартные отведения. Для регистрации ЭКГ на нижнюю треть обоих предплечий и
левую голень накладывают влажные матерчатые салфетки, на которые помещают
металлические пластинки электродов. Электроды соединяют с аппаратом специальными
разноцветными проводами или шлангами, имеющими на концах рельефные кольца. К
электроду на правой руке присоединяют красный провод с одним рельефным кольцом, к
электроду на левой руке - желтый провод с двумя рельефными кольцами, к левой ноге -зеленый провод с тремя рельефными кольцами.
Различают три стандартных отведения: I, II, III. ЭКГ в I отведении записывается при
расположении электродов на предплечьях рук, во II - на правой руке и левой ноге, в III -на левой руке и левой ноге. Стандартные отведения относятся к системе двухполюсных
отведении, т. е. оба электрода воспринимают потенциалы соответствующих частей тела. ЭКГ в стандартных отведениях является результирующей разности потенциалов между двумя точками тела. Сами конечности играют роль проводника и мало влияют на форму электрокардиограммы.
Усиленные однополюсные отведения от конечностей. Эти отведения отличаются от
двухполюсных стандартных тем, что разность потенциалов в них регистрируется в основном только одним электродом - активным, который поочередно располагают на правой руке, левой ноге и левой руке. Второй электрод образуется объединением трех электродов от конечностей и является неактивным. Вольтаж зарегистрированных таким образом ЭКГ очень небольшой, и их трудно расшифровывать. Поэтому в 1942 г. Гольдбергер предложил исключить из объединения электродов электрод той конечности, на которой располагается активный электрод, что на 50% увеличивает вольтаж ЭКГ. Эти отведения получили название усиленных однополюсных отведений от конечностей. Различают следующие усиленные однополюсные отведения:
отведение от правой руки - aVR2: активный электрод располагается на правой руке,
электроды левой руки и левой ноги объединяются и присоединяются к аппарату, провод
объединенного электрода для правой руки остается неприсоединенным (рис. 50, а);
отведение от левой руки - aVL регистрируется при расположении активного электрода
на левой руке; объединенный электрод включает электроды правой руки и левой ноги;
провод объединенного электрода для левой руки остается свободным (рис. 50, б);
отведение от левой ноги - aVF регистрируется при расположении активного электрода
на левой ноге и объединении электродов от правой и левой рук (рис. 50, в).
Грудные отведения. С целью более точной диагностики различных поражений миокарда
ЭКГ регистрируют при расположении электрода на передней поверхности грудной клетки.
Электрод ставят последовательно в следующие 6 позиций: 1. У правого края грудины в четвертом межреберье.
2. У левого края грудины в четвертом межреберье.
3. По левой окологрудинной линии между четвертым и пятым межреберьями.
4. По левой среднеключичной линии в пятом межреберье.
5. По левой передней подмышечной линии в пятом межреберье.
6. По левой средней подмышечной линии в пятом межреберье (рис. 51).
В настоящее время применяют однополюсные грудные отведения. При регистрации их
активным является только грудной электрод, который присоединяют к положительному
полюсу электрокардиографа; электроды от конечностей объединяют и присоединяют к
отрицательному полюсу аппарата; при таком объединении электродов суммарная разность потенциалов, регистрируемая от конечностей, практически равна нулю. Однополюсные грудные отведения обозначаются буквой V (напряжение), позиция грудного электрода указывается цифрой: V1, V2 и т. д.
Если ЭКГ, зарегистрированная в 12 общепринятых отведениях, не дает достаточной
информации о характере поражения сердца, применяют дополнительные отведения,
например V7-V9, когда активный электрод дополнительно устанавливается по задней
подмышечной, лопаточной и паравертебральной линиям.
Иногда проводится так называемая прекордиальная картография, при которой электроды
устанавливают в 35 точках на переднебоковой поверхности грудной клетки от правой
окологрудинной до левой задней подмышечной линии. Располагают электроды от второго до шестого межреберья пятью горизонтальными рядами.
Прекордиальная картография более точно выявляет характер поражения миокарда.
5)Химическое исследование. После описания внешних признаков сока приступают к его
химическому исследованию. В каждой порции определяют свободную соляную кислоту, общую кислотность, связанную соляную кислоту, молочную кислоту, в порции с максимальной кислотностью - количество пепсина.
Кислотность желудочного сока определяют титрованием его 0,1 ммоль/л раствором едко-
го натра (NaOH) в присутствии индикаторов. Выражают кислотность чаще всего количе-
ством миллилитров NaOH, необходимых для нейтрализации 100 мл сока. Последнее время
чаще выражают количество соляной кислоты в миллиграммах или миллиэквивалентах. Титрование производят в 5 или 10 мл сока, прибавляя по 2 капли индикаторов: 0,5% спиртового раствора диметиламиноазобензола и 1% спиртового раствора фенолфталеина (в последнее время чаще пользуются раствором фенолового красного). В присутствии свободной соляной кислоты диметиламиноазобензол приобретает красное окрашивание. Заметив уровень NaOH бюретке, из нее по каплям приливают NaOH в стаканчик с соком до окрашивания жидкоти в розовато-оранжевый цвет (цвет семги), который соответствует моменту нейтрализации вободной соляной кислоты. Заметив новое положение мениска NaOH, продолжают титрование. Жидкость сначала становится желтой, затем снова красной: после нейтрализации всей кислоты краснеет фенолфталеин. Снова отмечают показания бюретки: число, равное количеству миллилитров NaOH, потраченной при первом этапе титрования, умноженное на 20, соответствует величине свободной соляной кислоты. Число, равное количеству NaOH, израсходованного на все титрование (от красного вновь до красного цвета), также умноженное на 20, соответствует величине общей кислотности. Она представляет сумму всех содержащихся в желудке кислых продуктов: свободной и связанной соляной кислоты, органических кислот, кислых фосфатов. Связанной называется недиссоциированная соляная кислота белково-
солянокислых молекул желудочного сока. Некоторое количество белков имеется в желудочном соке и в норме (пепсин, гастромукопротеин); при гастрите, кровоточащей язве, распаде опухоли количество белков в желудке увеличивается, а с ними нарастает и количество связанной соляной кислоты. Ее определяют косвенным путем, титруя отдельные порции сока (по 5 мл) в присутствии ализаринсульфоновокислого натрия, который имеет желтый цвет при наличии любых свободных кислот; при их нейтрализации цвет переходит в фиолетовый.
Вычитая из общей кислотности количество миллилитров NaOH, потраченной на титрование с ализарином (умноженное на 20), узнаем количество связанной соляной кислоты. Показатели кислотности, принимавшиеся в течение десятилетий за норму, в последнее время пересмотрены. Так, считалось, что у здоровых людей натощак свободная соляная кислота либо отсутствует, либо содержание ее не превышает 10-20 т. е. Нормой кислотности после проб-
ного завтрака считали 20-40 т. е. для свободной соляной кислоты и 40-60 т. е. для общей
кислотности. Многочисленные исследования здоровых людей показали, что только у 50% из
них кислотность соответствует указанным цифрам, а у остальных 50% она оказывается ниже
или выше, что является их конституциональной особенностью. Все же показатели общей
кислотности ниже 20 т. е. должны рассматриваться как гипоацидные, выше 100 т. е. - гипе-
рацидные. Диагностически важно выявление полного отсутствия соляной кислоты. Отсут-
ствие в желудочном соке свободной соляной кислоты после введения максимальной дозы ги-
стамина получило название гистаминрефрактерной ахлоргидрии и может свидетельствовать
об атрофическом процессе в слизистой оболочке желудка.
Показатели кислотности (концентрации кислоты) не дают полной характеристики кисло-
тообразующей функции желудка. Для более полного представления о кислотообразовании
необходимо рассчитывать дебит-час соляной кислоты - показатель продукции соляной кис-
лоты (количество кислоты, выработанное желудком за час). Для расчета дебит-часа необхо-
димо показатель концентрации кислоты в желудочном соке умножить на часовой объем се-
креции и разделить на число, по отношению к которому указана концентрация кислоты: если
концентрация кислоты выражена в мг%, то на 100, а если в мэкв/л, то на 1000.
Кислотность в титрационных единицах можно записать как концентрацию кислоты в
мг%, если умножить показатель кислотности на 3,65, так как весовое значение титрационной
единицы по массе - это 3,65 мг соляной кислоты или 0,1 мэкв в 100 мл сока. Таким об-
разом, например, кислотность 60 т. е. можно выразить как (3,65 60) мг%, или 60 мэкв/л, или
60 ммоль/л соляной кислоты. Показатели желудочной секреции в различные фазы и при при-
менении различных стимуляторов приведены в Приложении 1.
Так как не всем больным можно вводить зонд (противопоказания: опухоль желудка, сте-
ноз пищевода, аневризма аорты и др.) и не всем удается его проглотить, давно ведутся поис-
ки беззондового определения кислотности. Еще в 1905 г. Сали предложил простой способ,
который состоит в следующем: больному дают проглотить маленький мешочек из тонкой ре-
больной съедает обычный обед. В случае содержания в желудке соляной кислоты кетгут
переваривается, метиленовый синий растворяется в желудке и через некоторое время окра-
шивает мочу. За последнее десятилетие предложен ряд проб, основанных на использовании
ионообменных смол. В пилюли из этих смол добавляют вещество, которое вытесняется из
них соляной кислотой желудка, а затем выделяется с мочой. Применяют пилюли с хинином,
с красителем азур-1 и др. Эти способы довольно надежны, но дают возможность только вы-
яснить наличие или почти полное отсутствие соляной кислоты в желудке и не заменяют ко-
личественного ее определения. Применять эти методы можно только у больных с нормаль-
ной функцией почек.
В последние годы для изучения кислотности (точнее, рН) желудочного сока применяют
новый и весьма перспективный радиотелеметрический метод (эндорадиозондирование).
Вторым важным моментом при изучении желудочного сока является определение его
переваривающей способности, преимущественно по степени переваривания белка.
Простейший из способов определения пептической активности сока предложен Меттом в
1899 г. В пробирку с желудочным соком (подкисленным, если в нем отсутствует свободная соляная кислота) опускают узкие стеклянные трубочки, заполненные денатурированным яичным белком, и ставят в термостат. Через сутки измеряют линейкой высоту трубочки (в мм), освободившейся от белка. При нормальном содержании пепсина суммарная длина с обоих концов трубочки должна составлять 6-2 мм. В настоящее время широко применяется унифицированный метод В. Н. Туголукова, дающий более точные результаты. В две центрифужные пробирки (с точной и мелкой градуировкой в нижней части) наливают 2% раствор сухой плазмы и приливают разведенный в соотношении 1:100 исследуемый желудочный сок (в одну из пробирок приливают предварительно прокипяченный сок). Обе пробирки ставят в термостат на 20 ч. После этого к обеим пробиркам приливают раствор трихлоруксусной кислоты и, хорошо перемешав, центрифугируют. По уменьшению объема выпавшего белка судят о переваривающей способности желудочного сока. Сопоставив полученные величины и результаты подобных опытов с различными разведениями чистого сухого пепсина, можно выразить содержание пепсина в желудочном соке в миллиграммах.
При необходимости определить пепсиногенобразующую функцию желудка, не применяя
зондирования, прибегают к определению пепсиногена в моче (уропепсиногена). Установлено, что пепсиноген не полностью выделяется в желудок, небольшая часть его (около 1%) проникает в кровь и выделяется с мочой, что свидетельствует о выработке его в желудке.
Определение уропепсиногена производится аналогично определению пепсина в желудочном соке либо по створаживанию молока, либо методом В. Н. Туголукова.
Некоторое диагностическое значение имеет определение в желудочном соке молочной
кислоты. Она появляется в желудке либо в результате жизнедеятельности палочки молочнокислого брожения, вегетирующей в желудке лишь в отсутствие соляной кислоты, либо при наличии злокачественной опухоли желудка, в клетках которой гликолиз протекает по анаэробному типу с образованием молочной кислоты. Следовательно, наличие ее не является патогномоничным для опухоли, но требует тщательного обследования больного с целью ее исключения. Один из способов определения молочной кислоты - реакция Уффельманна. В пробирку на ⅔ее объема наливают 1-% раствор фенола и прибавляют 2- капли 10% раствора хлорного железа. Реактив приобретает темно-фиолетовое окрашивание. Наклонив пробирку, по стенке ее медленно опускают 2- капли желудочного сока. При наличии молочной кислоты опустившиеся на дно пробирки капли сока оказываются окрашенными молочнокислым железом в ярко-желтый цвет.
Билет №31
1) Выбухание в левой половине живота может наблюдаться при значительном увеличении
селезенки (например, при хроническом миелолейкозе), что подтверждается пальпацией. При исследовании системы кроветворных органов перкуссия имеет ограниченное
значение: она используется лишь для ориентировочного определения размеров селезенки.
Вследствие того, что селезенка окружена полыми органами (желудок, кишечник),
определить ее размеры и границы этим методом нельзя.
Перкуссию проводят в положении больного стоя или лежа на правом боку.
Перкутировать нужно очень тихо - от ясного звука к тупому; лучше всего пользоваться
методом Образцова. Для определения поперечника селезеночной тупости перкуссию
ведут по линии, располагающейся на 4 см латеральнее левой реберно-суставной линии
(эта линия соединяет грудино-ключичное сочленение со свободным концом XI ребра). В
норме селезеночная тупость определяется между IX и XI ребрами; ее размер 4-6 см.
Длинник селезенки заходит медиальнее реберно-суставной линии; перкуторный размер
тупости длинника селезенки равен 6-8 см. Увеличение селезенки наблюдается при некоторых острых и хронических
инфекционных заболеваниях (брюшной и возвратные тифы, болезнь Боткина, сепсис,
малярия и др.), циррозах печени, тромбозе или сдавливании селезеночной вены, а также
при многих заболеваниях кроветворной системы (гемолитические анемии,
тромбоцитопеническая пурпура, острые и хронические лейкозы). Значительное
увеличение селезенки носит название спленомегалии (от греч. splen - селезенка, megas
Большой). Наибольшее увеличение селезенки наблюдается в конечной стадии
хронического миелолейкоза, при котором она нередко занимает всю левую половину
живота, а своим нижним полюсом уходит в малый таз.
2) По времени появления шума в период систолы или
диастолы различают систолический и диастолический
Систолический шум возникает в тех случаях, когда
во время систолы кровь, перемещаясь из одного
отдела сердца в другой или из сердца в крупные
сосуды, встречает на своем пути сужение. Систолический шум выслушивается при стенозе
устья аорты или легочного ствола, так как при этих пороках во время изгнания крови из
желудочков на пути кровотока возникает препятствие - сужение сосуда (систолический
шум изгнания). Систолический шум выслушивается также при недостаточности митрального
и трехстворчатого клапанов. Его возникновение объясняется тем, что во время систолы
желудочков кровь поступает не только в аорту и легочный ствол, но и назад в предсердие
через не полностью прикрытое митральное (или трикуспидальное отверстие), т. е. через
узкую щель (систолический шум регургитации).
Диастолический шум возникает в тех случаях, когда имеется сужение на пути кровотока и
появляется в фазе диастолы. Он выслушивается при сужении левого или правого
предсердно-желудочкового отверстия, поскольку при этих пороках кровь во время диастолы
поступает из предсердий в желудочки через имеющееся сужение. Диастолический шум
возникает и при недостаточности клапана аорты или легочного ствола за счет обратного
кровотока из сосудов в желудочки через щель, образующуюся при неполном смыкании
створок измененного клапана.
Локализация шума соответствует месту наилучшего выслушивания того клапана, в
области которого этот шум образовался; лишь в некоторых случаях шумы лучше
выслушиваются в отдалении от места возникновения при условии их хорошей
проводимости. Шумы хорошо проводятся по направлению тока крови; они лучше
выслушиваются в той области, где сердце ближе прилежит к грудной клетке и где оно не
прикрыто легкими.
Систолический шум при недостаточности митрального клапана лучше всего
выслушивается на верхушке сердца; по плотной мышце левого желудочка он может
проводиться в подмышечную область либо по ходу обратного кровотока из левого
желудочка в левое предсердие - во второе и третье межреберья слева от грудины.
Диастолический шум при сужении левого предсердно-желудочкового отверстия обычно
выслушивается на ограниченном участке в области верхушки сердца.
Систолический шум при стенозе устья аорты слышен во втором межреберье справа от
грудины. Как правило, он хорошо проводится по ходу кровотока на сонные артерии. Так как
для этого порока характерен грубый и громкий (пилящий, скребущий) шум, он может
определяться при аускультации над всей областью сердца и проводиться в межлопаточное
пространство.
Диастолический шум при недостаточности клапана аорты часто лучше выслушивается
не над аортальным клапаном, а в точке Боткина-Эрба, куда он проводится по ходу
обратного кровотока из аорты в левый желудочек.
Систолический шум при недостаточности правого предсердно-желудочкового
(трехстворчатого) клапана наиболее хорошо прослушивается у основания мечевидного
отростка грудины, поскольку здесь правый желудочек ближе всего прилежит к грудной
стенке. Отсюда он может проводиться кверху и вправо, в сторону правого предсердия. При
редко встречающемся пороке - сужении правого предсердно-желудочкового отверстия -
диастолический шум выслушивается на ограниченном участке у основания мечевидного
отростка грудины.__
3) Под бронхитом (bronchitis) понимают острое или хроническое диффузное воспаление слизистой оболочки (эндобронхит) или всей стенки бронхов (пан-бронхит). Различают первичные бронхиты, обусловленные изолированным первичным поражением бронхиального дерева (например, ри курении, воздействии загрязненной атмосферы), и вторичные, этиологически связанные с наличием в организме очагов хронической инфекции (риносинуситы, хронический абсцесс легких и р.), а также являющиеся осложнением других заболеваний-кори, коклюша, краснухи, туберку-
Похожая информация.
В нормальных условиях верхняя граница абсолютной печеночной тупости обычно проходит по правой парастернальной линии на уровне верхнего края VI ребра, по правой сосковой линии - на уровне VI ребра, по средней подмышечной линии - на уровне VIII ребра, по лопаточной - на уровне X ребра и у позвоночника - у остистого отростка XI грудного позвонка. Левее правой парастернальной линии печеночная тупость сливается с сердечной. Граница относительной печеночной тупости проходит приблизительно на одно-два ребра выше абсолютной.
Нижняя граница печеночной тупости сзади не определяется, так как там печеночная тупость непосредственно переходит в тупость толстого слоя поясничных мышц. По правой средней подмышечной линии нижняя граница печеночной тупости проходит на уровне X ребра, по сосковой - по краю ребер, по правой парастернальной - на 2 см ниже края ребер, по средней линии - несколько выше середины прямой, соединяющей мечевидный отросток с пупком, и по левой парастернальной линии - по краю ребер. Все приведенные границы представляют собой средние, наиболее часто встречающиеся данные. Вообще же положение печени значительно варьирует и у здоровых людей в зависимости от конституционального типа и других факторов. У крайних конституциональных типов положение верхней границы абсолютной печеночной тупости может разниться на два ребра: у выраженного гиперстеника она часто находится по сосковой линии на V ребре, а у астеника - на VII. Поэтому при решении вопроса о том, нормальна ли та или иная граница печени, нужно всегда принимать во внимание конституцию больного.
В патологических условиях границы тупого звука могут сдвигаться в обе стороны - вверх и вниз.
Если верхняя граница печеночной тупости на всем своем протяжении находится значительно выше нормального ее местоположения, то это связано чаще всего не с заболеванием самой печени, а с патологическими процессами над ней - в легком или плевре (правосторонняя пневмония нижней доли, экссудативный плеврит и т. п.) или в поддиафрагмальном пространстве (абсцесс). При этом область тупого звука, получающегося над этими патологическими образованиями, непосредственно прилегает к печеночной тупости и симулирует ее увеличение. Действительно же высокое стояние верхней границы печени наблюдается при приподнятом положении купола диафрагмы вследствие повышения внутрибрюшного давления (например при большом асците, метеоризме и т. п.), сморщивания правого легкого или паралича диафрагмы.
Заболевания печени, связанные с увеличением ее размеров, сравнительно мало сказываются на верхней границе ее тупости, так как печень при своем увеличении вверх скрывается глубоко за легким и не дает ясного изменения перкуторного звука. Но в случаях, где в печени имеются очаговые процессы (рак, абсцесс, эхинококк, гумма), они при своей локализации на верхне-передней поверхности печени могут давать ограниченное увеличение вверх печеночной тупости, сопровождающееся деформацией ее контура. Поэтому равномерное увеличение печеночной тупости вверх обычно не связано с заболеванием печени, а неравномерное, очаговое - может указывать на ее патологию.
Более низкое, чем в норме, положение верхней границы печеночной тупости связано обычно с низким стоянием купола диафрагмы - чаще всего при эмфиземе легких, а также при опущении органов брюшной полости (спланхноптоз и в частности гепатоптоз).
Повышение нижней границы печеночной тупости часто указывает на уменьшение размеров печени, как это наблюдается при атрофическом циррозе и острой желтой атрофии ее. При острой желтой атрофии уменьшение печени происходит очень быстро и может быть прослежено изо дня в день; при атрофическом циррозе печень уменьшается медленно - в течение месяцев. В других случаях повышение нижней границы печеночной тупости наблюдается при нормальных размерах печени и бывает или кажущимся, вследствие того что за печенью находятся приподнятые петли кишок (resp. желудок), дающие тимпанит (при метеоризме, при асците с всплыванием кишок над транссудатом и т. п.), или же действительным - вследствие того, что повышение внутрибрюшного давления влечет за собой высокое положение всей печени, а следовательно и ее нижнего края.
В некоторых случаях при повышении внутрибрюшного давления, особенно при атоничной брюшной стенке, печень в лежачем положении «запрокидывается» назад таким образом, что верхне-передняя ее поверхность отходит кзади, а нижний край подымается кверху (краевое стояние печени). При этом нижняя граница печеночной тупости смещается вверх при неизмененной верхней границе, и таким образом полоса печеночной тупости резко уменьшается.
В редких случаях уменьшение печеночной тупости может дойти до полного ее исчезновения. Это наблюдается при резком уменьшении печени в далеко зашедших случаях острой желтой атрофии или же при проникновении в брюшную полость воздуха (при прободении желудка или кишок), оттесняющего печень от грудной стенки и дающего тимпанит.
Более низкое, чем в норме, стояние нижней границы печеночной тупости наблюдается в общем в тех же случаях, в которых, как это указано выше, нижний край печени прощупывается ниже обычного местоположения, т. е. либо при опущении печени, либо при ее увеличении. Вопрос же о том, имеется ли в данном случае увеличение или опущение печени, решается перкуссией верхней границы ее.
Из всего сказанного о пальпации и перкуссии печени ясно, что при помощи этих двух методов удается определить ее положение, размеры, консистенцию, характер края и поверхности и болезненность. При установлении размеров печени верхняя граница определяется перкуссией, а нижняя - пальпацией и перкуссией, причем первое место принадлежит пальпации. При определении нижней границы эти два метода дополняют и проверяют друг друга, причем в одних случаях - например при большом подкожно-жировом слое - затруднена пальпация, в других - например при резком метеоризме - невозможна перкуссия.
Перкуссия желчного пузыря . Перкуссия желчного пузыря не имеет существенного значения, хотя, если пузырь резко растянут содержимым, он дает над собой тупой звук.
Перкуссия асцита . Перкуссия применяется также при определении наличия асцита. Жидкость в брюшной полости в тех местах, где ее уровень доходит до передней брюшной стенки, дает тупой звук, сменяющий нормальный тимпанит кишок. При вертикальном положении больного жидкость стекает вниз, в таз. Если уровень ее подымается при этом выше лобка (что наблюдается при наличии в брюшной полости не менее 1 л жидкости), над ним определяется зона тупого звука, имеющая верхнюю горизонтальную или слегка вогнутую границу. В горизонтальном положении на спине жидкость разливается по задней брюшной стенке, и тупой звук определяется прежде всего в боковых частях живота, в то время как в средней его части над жидкостью всплывают кишечные петли, дающие тимпанит. При положении на боку тупой звук получается на той стороне, на которой больной лежит, а противоположная боковая часть живота дает тимпанит. Эти изменения распределения тупого звука и тимпанита при разных положениях больного характерны для свободной жидкости в полости живота и позволяют отличить асцит от осумкованных скоплении жидкости (кистозных опухолей, гидронефроза). При экссудативном перитоните жидкость из-за спаек в брюшной полости обычно мало смещается и не следует так быстро за переменой положения больного, как это бывает при асците.
Аускультация . Аускультация почти неприменима при исследовании печени. При воспалении листков брюшины над печенью (перигепатит) иногда удается прослушать шум трения брюшины, который в этих случаях часто определяется и на ощупь. Шум трения в области нижних ребер может прослушиваться и при сухом плеврите в области правого диафрагмального синуса, но плеврит при этой локализации редко дает осязательное ощущение трения.
Рентгенологический метод исследования . Обычная рентгеноскопия позволяет определить только положение и конфигурацию верхнего края печени. Она может дать ценные данные при абсцессе, гумме, опухоли или эхинококке печени, но только если они расположены на верхней ее поверхности. В этих случаях получается выступ тени печени, приподымающий диафрагму. Для абсцессов характерно довольно частое накопление в них газа; в их тени обнаруживается тогда светлый пузырь, который является прекрасным дифференциально-диагностическим признаком, особенно при одновременно наблюдаемой односторонней неподвижности диафрагмы. При гуммах верхней поверхности печени обнаруживается неравномерная бугристость ее и малая подвижность правой половины диафрагмы вследствие сращений с печенью. Эхинококковый пузырь, располагающийся на верхней поверхности печени, дает шаровидную или полусферическую тень, резко приподымающую диафрагму. При помощи более сложного метода - вдувания в брюшную полость кислорода (pneumoperitoneum) - можно обследовать рентгенологически весь контур печени на фоне просветления от газа.
Для исследования желчного пузыря применяется так называемая холецистография. Для этой цели в организм внутривенно или через рот вводится натриевая соль тетраиодфенолфталеина или тетрабромфенолфталеина, которая выделяется печенью с желчью и обладает способностью задерживать рентгеновы лучи. Через несколько часов делается рентгенограмма пузыря. К этому времени он оказывается наполненным желчью, содержащей контрастное вещество, и потому хорошо обрисовывается на снимке.
Техника применения натриевой соли тетраиодфенолфталеина такова: 3-3,5 г ее растворяются в 30-50 г воды, фильтруются и в течение 15 мигут нагреваются до 70° на водяной бане. После этого указанное количество раствора при температуре тела вводится внутривенно в два приема, разделенных промежутком в 30 минут. Спустя 4 часа желчный пузырь начинает давать тень на рентгенограмме, через 8 часов эта тень, становится наиболее интенсивной и через 24 часа делается бледной или даже исчезает. С внутривенным способом введения тетраиодфенолфталеина - надо сказать более надежным - в последнее время конкурирует менее опасный метод введения несколько больших количеств этого контрастного вещества per os. При внутривенном введении тетраиодфенолфталеина иногда наблюдаются осложнения - коллапс, тромбы; при введении per os осложнений как правило не бывает.
Нормальный желчный пузырь, заполненный контрастным веществом, имеет продольно-грушевидную форму, причем каудальный полюс пузыря (часто наиболее широкая часть теневой его фигуры) расположен несколько ниже края печени. Контуры теневой фигуры желчного пузыря совершенно гладкие; сама теневая фигура равномерно затемненная, достигающая наибольшей интенсивности тени спустя 8-10 часов после внутривенного вливания и через 12-16 часов после введения соли тетраиодфенолфталеина через рот. Отсутствие на снимке ясной тени пузыря указывает обычно либо на закупорку или сужение пузырного протока, либо на поражение функции печени (невозможность вывести контрастное вещество с желчью), либо, наконец, на заболевания желчного пузыря (водянка, атрофия слизистой и пр.). По тени пузыря можно получить представление о степени его наполнения, о наличии деформаций, а при ряде последовательных снимков также и об его тонусе и сократительной способности.
Большое значение имеет холецистография для распознавания желчных камней. При наличии их в пузыре они обрисовываются в виде просветлении внутри тени пузыри, Впрочем в некоторых случаях (рубцовое сужение пузырного протока, не дающее возможности контрастному веществу проникнуть в пузырь; большой камень, заполняющий весь пузырь) холецистография не обнаруживает имеющихся камней. Иногда можно получить изображение желчных камней на простой рентгенограмме без применения холецистографии. В таких случаях камни обнаруживаются в виде кругловатой или неправильной формы теней, часто неодинаковой интенсивности.
Страница
3 - 3 из 3
Печень при перкуссии дает тупой звук, но поскольку нижний край легкого частично прикрывает ее, то можно определить две верхних границы печеночной тупости: относительную (истинную) и абсолютную . На практике, как правило, определяют границы абсолютной тупости , верхнюю и нижнюю.
При перкуссии печени пациент должен находиться в горизонтальном положении. Палец-плессиметр располагают параллельно искомой границе.
Верхнюю границу абсолютной печеночной тупости можно определять по всем линиям, которые используются для нахождения нижнего края легких , но обычно ограничиваются перкуссией по правым окологрудинной, срединно-ключичной и передней подмышечной линиям. При этом пользуются тихой перкуссией. Перкутируют сверху вниз, от ясного звука до тупого. Найденную границу отмечают точками на коже по верхнему краю пальца-плессиметра, т. е. со стороны ясного звука. В норме верхняя граница абсолютной тупости печени находится на окологрудинной и срединно-ключичной линиях соответственно на верхнем и нижнем краях VI ребра и на передней подмышечной линии на VII ребре. Верхняя граница относительной тупости лежит на ребро выше. Для ее определения используют перкуссию средней силы.
Нижнюю границу абсолютной печеночной тупости определяют по передней подмышечной, срединно-ключичной и окологрудинной линиям справа, по передней срединной линии, слева - по окологрудинной. Перкутируют снизу вверх от тимпанического звука до тупого.
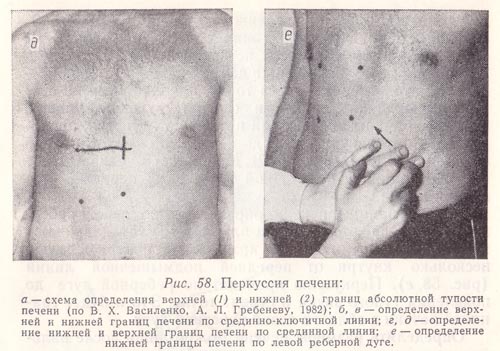
Рис. 58. Перкуссия печени:
а - схема определения верхней (1) и нижней (2) границ абсолютной тупости печени (по В. X. Василенко, А. Л. Гребеневу, 1982);
б, в - определение верхней и нижней границ печени по срединно-ключичной линии;
г, д - определение нижней и верхней границ печени по срединной линии;
е - определение нижней границы печени по левой реберной дуге.
Найденную границу отмечают на коже точками по нижнему краю пальца-плессиметра, т. е. со стороны тимпанита.
У здорового человека нормостенического телосложения нижняя граница печеночной тупости на левой окологрудинной линии располагается по нижнему краю левой реберной дуги, на передней срединной - на границе между верхней и средней третями расстояния от мечевидного отростка до пупка, на правой окологрудинной - на 1,5- 2 см ниже нижнего края правой реберной дуги, на срединно-ключичной - по нижнему краю правой реберной дуги, на передней подмышечной линии - по нижнему краю X ребра.
У лиц астенического телосложения нижний край печени располагается несколько ниже, а гиперстенического - выше, чем у нормостеников, но это в основном касается лишь границы, располагающейся по передней срединной линии. В вертикальном положении больного нижний край печени смещается вниз на 1-1,5 см.
Границы печени можно определять и по методу Курлова . С этой целью по срединно-ключичной линии справа находят верхнюю границу абсолютной тупости печени, а также ее нижний край (рис. 58, б, в), и по передней срединной линии определяют нижнюю границу (рис. 58, а). Верхняя граница на этой линии условна (установить ее невозможно, так как здесь печень граничит с сердцем, которое при перкуссии также дает тупой звук). Для определения этой границы через точку, находящуюся на срединно-ключичной линии и соответствующую уровню верхней границы абсолютной печеночной тупости, проводят горизонтальную линию до пересечения ее с передней срединной линией (рис. 58, д). Место пересечения и будет верхней границей печеночной тупости по передней срединной линии.
Затем границы печени определяют по левой реберной дуге. Для этого палец-плессиметр устанавливают перпендикулярно нижнему краю левой реберной дуги, несколько кнутри от передней подмышечной линии (рис. 58, е). Перкуссию проводят по реберной дуге до появления тупого звука и ставят точку. Это и будет границей печени в области левой реберной дуги.
Определить размеры печени можно лишь после пальпации ее нижнего края, позволяющей уточнить его локализацию, а также получить представление о его очертаниях, форме, консистенции, болезненности и особенностях поверхности самой печени.
Здесь мы должны упомянуть, что при местном перитоните , развивающемся вокруг пилорической части желудка, двенадцатиперстной кишки, желчного пузыря и ободочной кишки, наблюдается нередко своебразное изменение тупости печени. Благодаря спайкам, развивающимся между перечисленными органами, раздутию желудка, который в таких случаях отодвинут вправо и вверх, и вздутию правой ободочной кривизны, печень должна приподняться кверху и повернуться около поперечной оси.
Но, однако, этому движению мешают спайки ее с указанными органами и пристеночной брюшиной, а потому занять краевое стояние она не может. Отодвигается кверху, главным образом, более податливая и менее массивная часть печени, т. е. левая доля и часть правой, лежащая ближе к ligamentum suspensorium, остальная же часть правой доли остается на месте.
Это обстоятельство , в связи с более тесным прилеганием как бы припаянного к печени желудка, а иногда и ободочной кишки, которая в некоторых случаях надвигается на нижний край печени, обуславливают дефформацию печеночной тупости и появление в нижней границе тупости вдавления между правой грудинной и сосковой линиями. Указанные изменения конфигурации нижней границы тупости печени являются очень ценными клиническими признаками местного перитонита в этой области (перигастрита, перидуоденита, перихолецистита).
Возвращаясь к исчезновению печеночной тупости , нужно упомянуть, что его может обусловить не только колоссальный метеоризм кишек, но и захождение петель кишек между печенью и диафрагмой.
Это явление наблюдается довольно редко и только при определенных условиях. Чтобы захождение петель кишек могло произойти, необходимо, чтобы печень была уменьшена в своем объеме и уплотнена; если же печень нормальна, нужно расслабление брюшного пресса и увеличение подвижности печени и кишек. Такие условия бывают, с одной стороны, при атрофическом циррозе и желтой атрофии, с другой, при приобретенном, спланхноптозе.
В нормальных отношениях, когда кишечные петли при метеоризме давят на печень, им не удастся зайти между печенью и диафрагмой по той причине, что мягкая нормальная печень легко приспособляется к пространственным отношениям. Она не только поворачивается, но и как бы распластывается и все время своей выпуклой поверхностью остается в соприкосновении с диафрагмой. Но если печень уменьшена, а в особенности, если она к тому же сделалась плотной, то при надавливании петель кишек она не так уже плотно прилегает к диафрагме, и кишки могут попасть между ней и диафрагмой.
Особенно благоприятствует надвиганию на печень кишек резкое опущение печени при спланхноптозе, когда к тому же, благодаря вялости брюшного пресса, нет полного тесного соприкосновения ее с брюшной стенкой, а кишки, благодаря растяжению связок и брыжейки, делаются более подвижными. Большинство случаев нахождения на печень петель кишек мне пришлось наблюдать именно при приобретенном спланхноптозе. Такое захождение петель кишек (чаще всего заходит flexura hepatica, colon ascendens, иногда и петля тонких кишек) может случиться при перфоративном перитоните и при выхождении газов в свободную брюшную полость, так как в этом случае газ может отодвинуть печень от брюшной стенки и диафрагмы к средней линии; в появившееся пространство могут зайти петли кишек и даже фиксироваться там спайками.
